Prof. Dr. iur. utr. Carsten Schütz, Dr. med. Thomas Sitte
Aus der Berufsordnung für Ärztinnen und Ärzte in Hessen, Stand vom 01.01.2022:
§ 16 Beistand für Sterbende
- Ärztinnen und Ärzte haben Sterbenden unter Wahrung ihrer Würde und unter Achtung ihres Willens beizustehen und Leiden zu lindern.
- Es ist ihnen verboten, Patientinnen und Patienten auf deren Verlangen zu töten.
- Aufgehoben
1. Die aktuelle Rechtslage: Kein Graubereich, sondern Sicherheit
Wenn Juristen etwas zu (palliativ)medizinischen Sachverhalten verfassen, so ist es ähnlich, wie wenn (Palliativ)Mediziner etwas zu juristischen Sachverhalten schreiben. Doch braucht es beide Sichten, will man der Komplexität der Thematik annähernd gerecht werden. Deshalb kommentiert dieser Beitrag relevante Fragen sowohl aus juristischer wie praktisch-ärztlicher Sicht jahrzehntelanger Begleitung von sterbewilligen Personen.
Die medizinischen, wie auch die juristischen Hintergründe der Beihilfe zur Selbsttötung sind diffizil und werden in der öffentlichen Darstellung oftmals grob fahrlässig oder auch durch sehr emotionale und bewusst holzschnittartig vereinfachte Fallvignetten verfälscht dargestellt. Aber ohne eine gute Wissensgrundlage sind gute Entscheidungen ebensowenig möglich wie eine notwendig differenzierte Bewertung.
Eine Grundregel menschlichen Miteinanders ist, dass wir zwar alle dieselbe Atemluft teilen, aber nicht dieselben Wertvorstellungen. Dies ist kein Problem, solange wir einander tolerieren.
Eine Grundregel ärztlicher Tätigkeit ist, dass wir die Patientinnen und Patienten (im Rahmen von ärztlicher Indikation und Evidenz) so behandeln, wie sie es erlauben, und damit versuchen, ein vom Patienten vorgegebenes Behandlungsziel zu erreichen. Auch dies ist kein Problem, solange Behandlungsweg und -ziel Moral und Ethik der Gesellschaft und auch des behandelnden Arztes nicht entgegenstehen.
Seit Menschengedenken ändern sich von Generation zu Generation in verschiedener Ausprägung solche, den Zusammenhalt der Gesellschaft prägenden informellen oder auch verbindlichen Konventionen und Werte. Und immer wieder halten die „Alten“ die Jugend für verdorben, wobei es sich retrospektiv zeigt, dass dies nicht so war. So möchten wir hier die Diskussion um die Suizidassistenz nicht anheizen, sondern möglichst wertfrei eine Ist-Darstellung erläutern.
Es gab in den vergangenen Jahren mehrere für die Diskussion hochrelevante Gesetzesänderungen und Gerichtsurteile, die man kennen sollte.
2010 sprach der Bundesgerichtshof (BGH) einen Anwalt vom strafrechtlichen Vorwurf des versuchten Totschlags frei, der einer Mandantin geraten hatte, eine PEG-Sonde bei der dementen Mutter zu durchtrennen, um ihr das gewünschte Sterben in einem Pflegeheim zu ermöglichen. [1]
2014 urteilte der BGH in einem zivilrechtlichen Beschluss, dass es unabhängig von einem Erkrankungsstadium keiner betreuungsrechtlichen Genehmigung bedarf, wenn lebenserhaltende Maßnahmen entsprechend dem Willen des Betroffenen eingestellt werden sollen. [2]
2015 wurde mit einem neuen § 217 StGB die geschäftsmäßige Beihilfe zur Selbsttötung unter Strafe gestellt. Durch die begleitende emotionalisierte Diskussion wurden viele Menschen, auch Ärztinnen und Ärzte, verunsichert, ob sie ihren sterbenden Patientinnen und Patienten noch kunstgerecht beistehen, Leiden ohne übergroße Angst vor dem Kadi noch lindern dürfen.
2017 urteilte das Bundesverwaltungsgericht (BVerwG), dass unter bestimmten – in der Realität so kaum vorkommenden – Bedingungen ein Mensch das Recht haben könne, eine tödliche Dosis Natriumpentobarbital (NaP) zu erhalten. [3]
Der Senat hatte eine ziemlich klare Position formuliert und den BtM-Erwerb zwecks Suizids für grundsätzlich nicht erlaubnisfähig erklärt. Zur Sicherstellung der Verhältnismäßigkeit – ein fundamentales Prinzip zur Begrenzung staatlicher Grundrechtseingriffe – wurde als (theoretische) Ausnahme nur eine extreme Notlage infolge einer schweren und unheilbaren Erkrankung mit gravierenden körperlichen Leiden, insbesondere starken Schmerzen formuliert, die bei dem Betroffenen zu einem unerträglichen Leidensdruck führen und mit palliativmedizinischen Maßnahmen nicht ausreichend gelindert werden können, wenn gleichzeitig andere zumutbare Möglichkeiten zur Selbsttötung nicht zur Verfügung stünden. [4]
2020 beurteilte das Bundesverfassungsgericht (BVerfG) § 217 StGB als verfassungswidrig [5] und erklärte es zum Schutzgut des allgemeinen Persönlichkeitsrechts aus Art. 2 Abs. 1 i. V. m. Art. 1 Abs. 1 GG, ohne jede Bedingung oder staatliche Kontrolle des Motivs eine Selbsttötung vorzunehmen und dazu die Hilfe irgendeines Dritten in Anspruch zu nehmen. Ebenso sei es grundrechtlich geschützt, einem anderen beim Suizid zu helfen.
2023 sprach der BGH eine Ehefrau in einem Strafprozess von dem Vorwurf der Tötung auf Verlangen frei, die ihren Ehemann zusätzlich zu seinem eigenen Suizidversuch und entsprechend seinem Willen tötete. „Nebenbei“, also nicht entscheidungstragend, formulierte der entscheidende 6. Strafsenat des BGH, dass vor dem Hintergrund der Begründung der Verfassungswidrigkeit des § 217 StGB durch das BVerfG die Strafbarkeit auch der aktiven Tötung auf Verlangen (§ 216 StGB) eingeschränkt werden müsse (andere Strafsenate haben sich dazu bisher nicht positioniert).
2023 urteilte das BVerwG, dass es kein Recht auf den Erhalt von NaP gebe, weil andere Methoden der Selbsttötung, insbesondere durch Verwendung sonstiger Arzneimittel, zumutbar seien. [6]
Die Entscheidung des BVerwG zur Abgabe von NaP war mit Spannung erwartet worden – sowohl hinsichtlich des Ergebnisses wie zur Begründung. Das Urteil vom 07.11.2023 versagte dem an Enzephalitis Disseminata erkrankten Kläger Harald Mayer den Zugang zum gewünschten NaP. Die Begründung hierzu wurde am 04.03.2024 veröffentlicht. Der Kläger Harald Mayer starb sechs Tage nach der Veröffentlichung am 10. März 2024.
Hier hätte noch deutlicher herausgestellt werden sollen, dass auch NaP ein normales Arzneimittel ist, nur bei gezielter Überdosierung mit tödlicher Wirkung. Dosis sola venenum facit, wusste vor rund 500 Jahren schon Paracelsus. So geht das Gericht dankenswerterweise darauf ein, dass die Verwendung anderer „verschreibungspflichtiger Arzneimittel“ keine unzumutbare Belastung für Sterbewillige darstelle und sogar die intravenöse Anwendung bei Schluckbeschwerden möglich sei. Wichtig wäre es, wenn das Wissen um die Möglichkeiten, sich das Leben zu nehmen, deutlich verbreiteter wäre. Denn die alltägliche Wirklichkeit der Beratung suizidwilliger Palliativpatientinnen und -patienten zeigt hier ein erschreckendes Wissensdefizit, das eben zum Begehren nach Förderung der Selbsttötung auch durch hochpreisige Vereine führt. Zugleich ist es alltägliche Wirklichkeit, dass die Kenntnis der Optionen zur Selbsttötung zugleich stabilisierend wirkt, damit der Patient Willen und Kraft aufbringt, um weiterleben zu wollen. Hinzu sollte als conditio sine qua non noch die Zusage des beratenden Arztes kommen, in schwierigen Phasen erreichbar zu sein und lindernd zur Seite zu stehen.
Leider wurde auch nicht erwähnt, dass die mit rund 25-jähriger Erfahrung verfassten, niederländischen Leitlinien zur Tötung ausdrücklich von der oralen Medikamenteneinnahme auch von NaP als zu unsicher abraten.
Ausgesprochen spannend dürfte für künftige Begehren nach Suizidassistenz der Hinweis des Gerichtes sein, dass „im Übrigen ein gesetzlicher Hilfsmittelanspruch gegebenenfalls vor den Sozialgerichten zu verfolgen“ sei. Pro Fall rund 7.000 Euro Kosten der Beihilfe zur Selbsttötung mit Erstattungsanspruch bei den Krankenkassen? Neue Abgründe tun sich auf …
Etwas vereinfacht kann man sagen, dass Deutschland aktuell weltweit der Staat mit den höchsten Freiheitsgraden in Fragen der Selbsttötung ist. Freiverantwortliche und entscheidungsfähige Bürger und Bürgerinnen haben in Deutschland das Recht, sich gleich aus welchen Gründen das Leben zu nehmen und dabei jede Form von verfügbarer Unterstützung durch jedermann und jede Frau in Anspruch zu nehmen, unabhängig von deren Qualifikation oder der Dokumentation des Vorgehens. Die Tötung auf Verlangen (§ 216 StGB – mit den ersten bereits zitierten Ansätzen zur Einschränkung der Strafbarkeit durch den BGH) und die Tötung ohne Verlangen, also Totschlag oder Mord, sind noch verboten.
Dies schützt Ärztinnen und Ärzte aber nicht vor Ermittlungsverfahren, falls eine Anzeige durch Dritte erfolgt. Eine Crux kann hierbei die Überprüfung und Dokumentation der Freiverantwortlichkeit sein, die naturgemäß uneindeutig definiert ist, schwierig zu dokumentieren und damit interpretationsfähig sein kann.
2. Die ärztliche Rolle: Lebens- oder Tötungshelferinnen und -helfer?
Die Linderung des Leidens und die Unterstützung des Patienten und der Patientin standen auch früher schon im Zentrum der ärztlichen Aufgaben, wie ein französisches Sprichwort aus dem 16. Jahrhundert zusammenfasst: Guérir quelquefois, soulager souvent, consoler toujours („Heilen manchmal, lindern oft, trösten immer“).
Wir haben schon viele Krankheiten ausrotten, Vieles heilen können – aber nicht alles. Doch auch ohne Heilen-Können waren bislang Ärztinnen und Ärzte stets Garantinnen und Garanten des Beistehens und Leben-Erhaltens, soweit es von der Patientin, vom Patienten gewünscht wird. Dies ändert sich, wenn Ärztinnen und Ärzte ihren Patientinnen und Patienten nicht nur palliativ beistehen, wie es ihre Berufsordnung vorschreibt, sondern auch auf den Wunsch der Patientinnen und Patienten hin aktiv dazu beitragen, deren Leben zu beenden. Nur vordergründig geht es bei diesem Leben-Beenden um Palliativpatientinnen und -patienten, denn das BVerfG hat im Urteil von 2020 glasklar konstatiert, dass das Recht auf „Beihilfe zur Selbsttötung“ eben nicht auf Palliativsituationen und nicht behandelbares Leiden begrenzt ist, sondern auch völlig unabhängig von körperlichen Krankheiten besteht.
Das Gericht hat im Urteil vom 26.2.2020 aus dem allgemeinen Persönlichkeitsrecht [7] das (unbedingte) Recht auf selbstbestimmtes Sterben herausdestilliert, dessen Wesenskerne u. a. darin bestehen, dass es nicht unter dem Vorbehalt einer staatlich oder von sonstigen Dritten gebilligten Motivlage steht. Konkret: „Das (…) Verfügungsrecht über das eigene Leben ist insbesondere nicht auf schwere oder unheilbare Krankheitszustände oder bestimmte Lebens- und Krankheitsphasen beschränkt.“
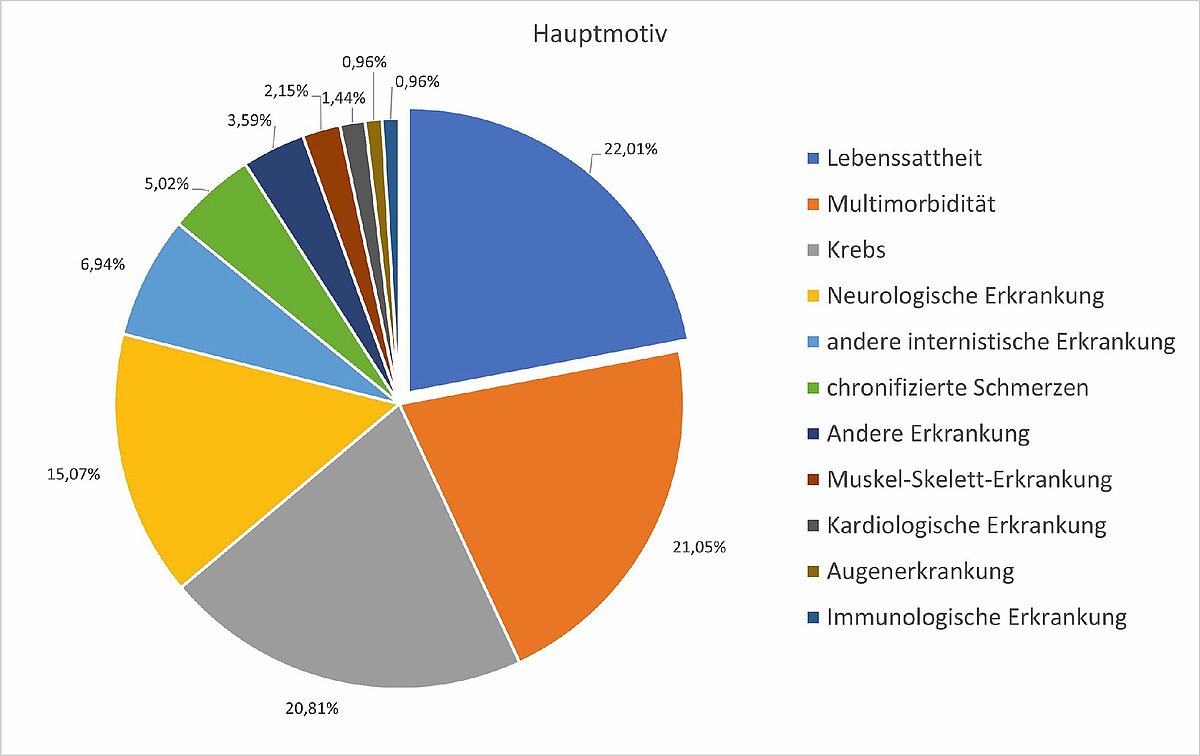
So ist konsequenterweise die Diagnose „Lebenssattheit“ im Jahre 2023 bei 22,01 % der 419 Suizidenten der Deuschen Gesellschaft für Humanes Sterben (DGHS) der Grund für die Beihilfe zur Selbsttötung gewesen. [8]
Dies ist damit die größte Gruppe der Suizidentinnen und Suizidenten und übersteigt sogar geringfügig noch den Anteil der ähnlichen Diagnose „Multimorbidität“ (21,05 %) und „Krebs“ (20,82 %). Dies sind für sich genommen nachvollziehbare Gründe, nicht mehr leben zu wollen. Andererseits würden die meisten Menschen in vergleichbarer Situation (noch) sagen, dass sie dennoch keine Lebensverkürzung wünschen.
Wie erwartet nehmen die Zahlen der geschäftsmäßigen Beihilfe zur Selbsttötung in Deutschland deutlich zu: Waren es 2021 noch 120 Fälle, so gab es 2022 schon 229 und im Jahre 2023 beinahe eine erneute Verdoppelung auf 419 Suizidförderungen allein bei der DGHS [9].
Für das ärztliche Selbstverständnis, für Ärztinnen und Ärzte kann dies einen Paradigmenwechsel bedeuten: vom grundsätzlichen bene volens und noli nocere hin zu einer mehr an einer Wunscherfüllung orientierten Rolle. Dies hat in der aktuellen Diskussion bislang eine eher nebensächliche Bedeutung, es sollte aber angemessen erforscht und diskutiert werden.
3. Der Wunsch zu sterben: Konkrete Bitte oder Hilferuf?
Heute mit der modernen Medizin, den modernen Methoden, mit exzellenter Ausbildung, mit einem engagierten Team ist es möglich, Leiden zu lindern, von denen es ohne diese exzellente, leitliniengerechte Palliativversorgung schnell heißt, da könne man nichts mehr tun.
Allerdings werden Palliativexpertinnen und -experten oft viel zu spät gerufen und um Hilfe gebeten, so dass es dann regelmäßig heißt, „wenn ich das vorher gewusst hätte, wäre mir so viel erspart geblieben.“ Teams der spezialisierten ambulanten Palliativversorgung werden bei nicht mehr beherrschbarer Symptomatik im Durchschnitt erst rund dreieinhalb Wochen vor dem Tod hinzu gerufen. Wobei seit rund 20 Jahren klar ist, dass Palliativversorgung Leiden so lindern kann, dass dadurch den Tagen mehr Leben und dem Leben mehr Tage gegeben werden. [10]
Dass wir auch in Hessen Leiden bei Palliativpatientinnen und -patienten gut lindern können, bedeutet leider nicht, dass es überall und jederzeit möglich ist. Natürlich gibt es Lücken im Netz. Einer der Autoren hat selbst die ersten SAPV-Teams aufgebaut. Es wird immer Lücken geben aus den verschiedensten Gründen. Und: Nicht überall, wo „palliativ“ draufsteht, ist auch „palliativ“ drin.
Es verwundert zudem nicht, dass zu Beginn einer SAPV-Versorgung oftmals der Wunsch nach Lebensverkürzung geäußert wird, im Verlauf der Versorgung aber regelhaft verschwindet.
In einer repräsentativen Studie aus 2015 wurde von 17.772 Palliativpatientinnen und -patienten der Wunsch nach Lebensverkürzung bei Beginn der SAPV von 8,1 % geäußert. Unter der Versorgung verstarben aber nur 0,09 % der Patientinnen und Patienten durch Suizid, und zwar immer ohne Assistenz [11]. Es wäre spannend, im gleichen Studiendesign die Zahlen nochmals zu erheben, um zu sehen, ob jetzt unter einem anderen gesellschaftlichen Klima die Quote ansteigt!
4. Der Wert der Beihilfe zum Suizid: Best medical care oder hilflose Antwort?
Was bedeutet es, auf den Wunsch nach Lebensverkürzung mit tödlichen Medikamenten zu antworten? Dieter Graefe, Oberstaatsanwalt a. D. , sagte wörtlich: „Wir haben in Deutschland so schlechte Pflegeheime, wir brauchen Sterbehilfe.“ [12]
Diese Aussage kann man als konsequent empfinden. Wir verstehen es aber in erster Linie als eine Kapitulation der Gesellschaft vor den Herausforderungen, unsere schwächsten Glieder in ihrer Not angemessen zu versorgen und stattdessen andere Prioritäten für unser Handeln und unsere Ressourcen zu setzen.
5. Palliation und Suizidassistenz: Widerspruch oder Ergänzung?
So sind Palliation und Suizidassistenz weder Widerspruch noch Ergänzung. Es sind zwei grundlegend verschiedene Tätigkeitsfelder. Es kann Überschneidungen geben. Aber – anders als in der Öffentlichkeit wahrgenommen – wird ja der Wunsch nach Lebensverkürzung eben gerade in der Palliativversorgung deutlich seltener geäußert als in anderen Bereichen oder ohne diese. Als Ärztin oder Arzt sollte man sich gut überlegen, ob man in der Palliativversorgung dann Suizidassistenz als Teil ärztlichen Handelns zulässt und akzeptiert oder eher klar ablehnt. Dies wird stets je nach eigener Moralvorstellung eine höchstindividuelle Entscheidung sein.
Eindeutig und klar sollte sein: Wenn in einer Behandlungssituation die Frage nach Suizidassistenz (und auch häufiger nach Tötung auf Verlangen) an uns herangetragen wird, sollten wir uns dieser nicht verwehren, sondern den Fragenden angemessen Auskunft geben. Dies muss verbunden sein mit dem Sicherheitsversprechen, in ihrer Not dann auch alles zu tun, um ihnen lindernd beiseitezustehen!
6. Verfügbarkeit von Suizidassistenz: Anspruch und Wirklichkeit
Die Rechtslage zur Suizidassistenz haben wir im ersten Abschnitt besprochen. In der deutschen Öffentlichkeit, sowohl unter Laien wie auch beruflich Versorgenden, besteht eine große Unsicherheit über die konkreten Möglichkeiten, sich das Leben zu nehmen. Es besteht weiterhin der Eindruck, es sei erforderlich, neue Möglichkeiten zur Selbsttötung zur Verfügung zu stellen.
Jahrelang wurde es medial so dargestellt, als ob ein „menschenwürdiger“ Suizid ohne die Verfügbarkeit von NaP nicht möglich wäre. Interessanterweise schreiben die beiden Right-to-Die-Aktivisten Michael de Ridder und Wolfgang Pütz im aktuellen Heft der DGHS zu Natriumpentobarbital „Aus ärztlicher Sicht ist es entbehrlich.“ und „… für alle oral einzunehmenden Medikamente gilt, dass immer die Gefahr des Erbrechens besteht, vor allem, weil regelhaft größere Mengen von ihnen einzunehmen sind, einschließlich Antiemetika und Sedativa.“[8]
Die Datenlage zur „best medical practice“ einer Selbsttötung ist dünn. Jedoch gibt es Suizide vermutlich so lange, wie es Menschen gibt. Aus der Tauch- und Höhenmedizin weiß man, dass ein Tod durch Hypoxie ein symptomfreies Versterben ist. Dies gilt auch, wenn dieser durch einen Atemstillstand in Narkose herbeigeführt wird oder im Rahmen einer Asystolie. Aber: Wie oben erwähnt wird in niederländischen Leitlinien von einer Suizidassistenz klar abgeraten.
Als Ärztin oder Arzt sollte man über die Möglichkeiten, sich das Leben zu nehmen, zumindest grundlegend Bescheid wissen, wenn Patientinnen und Patienten Hilfe suchen. Denn mit Suizidwilligen ins Gespräch zu kommen und im Gespräch zu bleiben, ist für diese stabilisierend.
Verwehren wir den Gesprächsfaden, verlieren wir die Chance, unseren möglichen und notwendigen Beitrag zu leisten, dass ein Suizidgedanke eben nicht in die Realität umgesetzt wird.
Prof. Dr. iur. utr. Carsten Schütz, Dr. med. Thomas Sitte
Die Literaturhinweise finden Sie hier.