Prof. Dr. med. habil. Leif Erik Walther, Prof. Dr. med. habil. Jan Löhler
Einleitung
Hörstörungen zählen zu den häufigsten Gesundheitsproblemen der Menschheit. Nach Angaben der Weltgesundheitsorganisation ist derzeit weltweit etwa jede fünfte Person (ca. 1,5 Milliarden Menschen) von einer Hörstörung betroffen [2]. Der mit dem höheren Lebensalter assoziierte Hörverlust stellt eine hauptsächliche Ursache für Hörstörungen dar.
Ab dem 50. Lebensjahr nimmt die Wahrscheinlichkeit, eine Schwerhörigkeit zu entwickeln als Funktion des Alters zu [5]. Die Diagnose „Presbyakusis“ (Altersschwerhörigkeit, ICD-10 Code: H91. 1) bezieht sich auf die höhere Prävalenz von Hörstörungen ab dem 5. Dezennium. Darunter versteht man eine langsam fortschreitende, chronische, meist symmetrische Hörstörung mit Betonung in den hohen Frequenzen [5, 9]. Als eine der Hauptursachen für das nachlassende Hörvermögen werden degenerative physiologische Prozesse vermutet [11].
Kommunikation stellt ein Grundbedürfnis des Menschen dar. Ein gestörtes Sprachverständnis führt zu einer Beeinträchtigung der Interaktion zwischen Individuen. Die auftretenden Missverständnisse beinhalten soziale (z. B. Probleme beim Verfolgen von Gesprächsinhalten, zunehmende Ausgrenzung, Rückzug, Isolation), psychische (negative Emotionen, Erschöpfung, depressive Entwicklung) und körperliche Auswirkungen (Hörstörung und erhöhtes Sturzrisiko, erhöhtes Risiko für eine stationäre Behandlung). In Deutschland wird die Zahl der Menschen im Rentenalter in den kommenden zehn Jahren von derzeit etwa 16 Millionen um etwa vier Millionen auf mindestens 20 Millionen steigen. Deshalb ist wahrscheinlich auch eine Zunahme der Anzahl schwerhöriger Menschen im höheren Lebensalter zu erwarten. Einer Früherkennung und Behandlung von Hörstörungen kommt daher eine zunehmende Rolle zu.
Anamnese bei Hörstörungen
Im höheren Lebensalter entwickeln sich Hörstörungen langsam. Die beiderseitige Beeinträchtigung im Rahmen einer „Presbyakusis“ beginnt meist in den hohen Frequenzen [5, 9]. Das führt zunächst zu so genannten Diskriminationsstörungen als Frühsymptom. Dabei kommt es zur Beeinträchtigung der Obertonspektren von Geräuschen in Gesprächen. Insbesondere der Sprachanteil hochfrequenter Konsonanten (k, f, s, t, h) wird nicht mehr exakt wahrgenommen. Die Beeinträchtigung der Wahrnehmung macht sich bei Umgebungsgeräuschen („Störgeräusche“) noch stärker bemerkbar. Das führt je nach Ausprägungsgrad der Frequenzbeeinträchtigung zur Verwechslung bzw. zur Fehlwahrnehmung von Wörtern und Gesprächsinhalten. Geringe Beeinträchtigungen werden meist noch kompensiert, so dass der innewohnende Sinn eines Satzes noch verstanden wird. Allerdings ist dies mit einer erhöhten Konzentration und Anstrengung verbunden und wird emotional als negativ assoziiert [5, 9].
Je ausgeprägter die Hörstörung, desto stärker leidet die objektive Wahrnehmung der kommunikativen Sachinformation im Gespräch. Bei höheren Graden der Schwerhörigkeit ist auch der mittlere Frequenzbereich (um 1 kHz) betroffen. Dann sind weitere hohe und mittelfrequente Konsonanten (ch, s, h, p, g) und Vokalformanten (a, e, i, o, u etc.) des Sprachanteils betroffen. Gemeinsam mit einer Beeinträchtigung der hohen Frequenzen gehen Sprachinhalte verloren. Die erforderliche Konzentration im Rahmen der Kommunikation erhöht sich weiter, das führt zur Inanspruchnahme und „Bindung“ kognitiver Ressourcen zu Lasten anderer Funktionen. Diese erhöhte Konzentration und „Anstrengung“ macht sich unspezifisch als „Erschöpfung“ bemerkbar. Im weiteren Verlauf treten Assoziations-und Ratemechanismen in den Vordergrund einer manifesten Hörstörung [5, 9].
Unspezifische Symptome einer Hörstörung sind je nach Frequenzbeeinträchtigung ein „Druck“-, „Völle-“ oder „Taubheitsgefühl“ auf einem oder beiden Ohren oder ein „Fremdkörpergefühl“. Genauere Hinweise sind Diskrepanzen in der Kommunikation mit dem Partner oder z. B. beim Fernsehen. Viele Patienten berichten darüber, hören, aber nicht verstehen zu können. Einseitige Hörstörungen oder asymmetrische Ausprägungen einer Presbyakusis, meist auch auf Grund einer otogenen Begleiterkrankung, führen zur Beeinträchtigung des Richtungsgehörs. Schallquellen können nicht exakt lokalisiert werden. Im Gespräch können Inhalte verloren gehen, wenn die Schallquelle (Sprache) das schlechterhörende Ohr seitlich erreicht.
Klassifikation von Hörstörungen im höheren Lebensalter
Es gibt unterschiedliche Einteilungen der Schwerhörigkeit. Der Hörverlust kann leicht bis schwergradig sein. Er kann ein Ohr oder beide Ohren betreffen [3, 9].
Von einer manifesten Hörstörung kann man in etwa ab einer Frequenzbeeinträchtigung im Tonaudiogramm von 30 dB in den mittleren und hohen Frequenzen, ein- oder beiderseitig, sprechen, der Hörverlust von Umgangssprache beträgt dann ca. 20 %, das heißt vier von zwanzig sprachaudiometrisch dargebotenen Wörtern werden im Durchschnitt nicht eindeutig identifiziert. Diese Einteilung orientiert sich an den aktuellen Indikationen des Gemeinsamen Bundesausschusses für eine Hörhilfenversorgung.
Abweichend davon spricht man nach der aktuellen Definition der Weltgesundheitsorganisation von einer Hörstörung, wenn mindestens ein Hörverlust von 21 dB oder schlechter im Tonaudiogramm auf beiden Ohren vorliegt [3].
Ursachen für Hörstörungen im höheren Lebensalter
Eine altersbedingte Degeneration neuronaler und weiterer anatomischer Strukturen findet sich in vielen Sinnesorganen (Auge, Gleichgewichtsorgan) und spielt auch im Hörorgan eine Rolle [10]. Aus Tierexperimenten ist bekannt, dass das auditive System mit zunehmenden Alter Veränderungen zeigt. Das betrifft einen Verlust von inneren Haarzellen und Spiralganglienzellen im Innenohr (Cochlea), aber auch nervale zentrale auditive anatomische Strukturen. Darüber hinaus spielen genetische Faktoren eine Rolle. Weiterhin wird spekuliert, dass es im Lebensverlauf zu einer Kumulation schädigender Einwirkungen (Erkrankungen, Medikamente, Noxen, Lärm) kommt und diese gegenüber den protektiven Faktoren im Laufe der Zeit überwiegen sollen [2, 10].
Im Laufe des Lebenszyklus erworbene Störungen des Hörvermögens, z. B. durch ototoxische Medikamente, durch entzündliche Prozesse im Rahmen von viralen oder bakteriellen Mittelohrentzündungen, Operationen, Traumen usw., potenzieren einen altersbedingten Hörverlust. Ca. 10 % aller Personen leiden unter einer fehlenden Autoregulation der Zerumenproduktion, so dass ein obturierender Zeruminalpfropf ebenso zu einer Verstärkung einer bereits bestehenden Hörstörung im höheren Lebensalter führen kann.
Diese Faktoren und das beginnende Risiko für eine Hörstörung ab dem 50. Lebensjahr lassen eine Untersuchung der Ohren und des Hörvermögens im fortgeschrittenen Lebensalter für sinnvoll erscheinen.
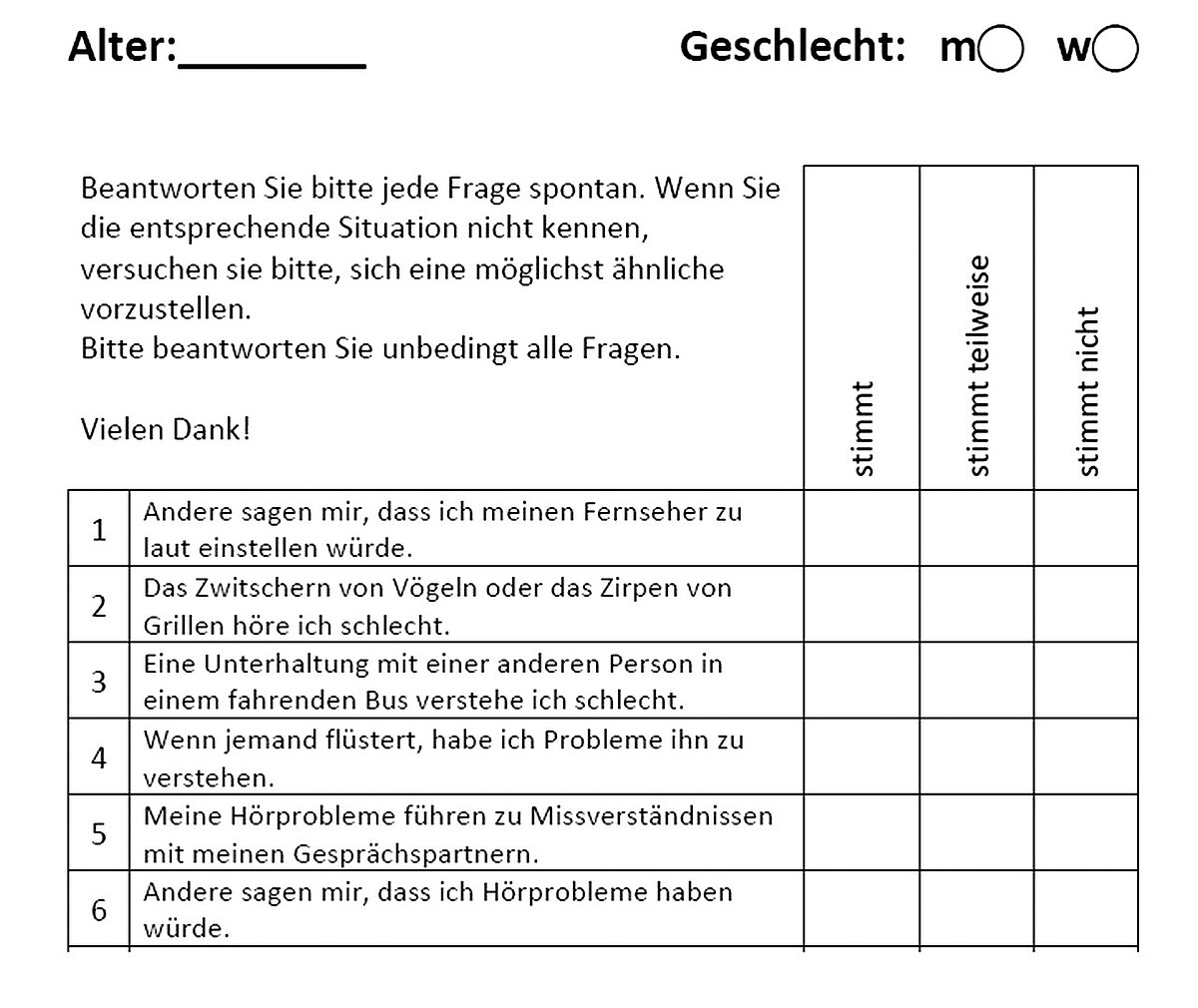
Wir empfehlen daher ab dem 50. Lebensjahr eine Untersuchung des Hörvermögens. Hierfür eignet sich der so genannte „MAT“ (Mini-Audi-Test), Abb. 2. Anhand eines Fragebogens kann insbesondere hausärztlicherseits in etwa eingeschätzt werden, ob eine weiterführende audiologische Diagnostik beim HNO-Facharzt erforderlich ist [10].
Hörstörungen und assoziierte Erkrankungen sowie Risiken
Patienten mit Hörstörungen im höheren Lebensalter stürzen häufiger. Unterschiedliche Studien belegen einen Zusammenhang zwischen Hörverschlechterung und einer Zunahme des Sturzrisikos. Die Ursachen sind bisher nicht geklärt [6, 8, 11].
Hören und Kognition sind eng miteinander verbunden. In jüngerer Zeit wird über einen Zusammenhang von Hörstörungen und einer Demenz diskutiert. Die bisherige Studienergebnisse hierzu sind jedoch nicht eindeutig. Aktuelle Studienergebnisse zeigen auch, dass eine Hörstörung mit einer Zunahme an depressiven oder ängstlichen Symptomen einhergeht [2].
Die Lebensqualität von Personen mit einer Hörstörung ist signifikant schlechter als die von normalhörenden Personen. Weiterhin ist erwiesen, dass Krankenhauseinweisungen auch häufiger mit einem schlechten Hörvermögen assoziiert sind, was jedoch auch mit der Zunahme der Morbidität im höheren Lebensalter zusammenhängen könnte [2]. Es konnte gezeigt werden, dass eine Rehabilitation mit Hörgeräten im höheren Lebensalter positive Effekte auf die Lebensqualität hat [1].
Häufigkeit von Hörstörungen und Therapie mit Hörgeräten
Die Angaben zur Prävalenz der Schwerhörigkeit in Deutschland sind schwankend, große, flächendeckende Studien fehlen. Löhler et al. (2019) ermittelten in einer Übersichtsarbeit eine Prävalenz von 16 % bis 25 % [10]. In einer aktuellen Studie (Gutenberg-Gesundheitsstudie) ergab sich eine Prävalenz von Hörstörungen von ca. 5 % ab dem 40. Lebensjahr, von ca. 13 % ab dem 50. Lebensjahr und ca. 35 % ab dem 60. Und ca. 63 % ab dem 70. Lebensjahr. Nur etwa 8 % waren mit Hörgeräten rehabilitiert [4].
Hesse und Lauber haben gezeigt, dass mit dem Lebensalter assoziierte Hörstörungen (Presbyakusis) ab ca. dem 50. Lebensjahr mit zunehmender Häufigkeit auftreten. In der Altersgruppe ab 60 Jahren ergab sich bei ca. zwei Drittel der Personen eine Therapiebedürftigkeit der Hörstörung, aber nur ein geringer Prozentsatz (ca. 15 %) war mit Hörgeräten versorgt [5].
Die weltweite Prävalenz eines „leichtgradigen“ Hörverlusts (hier definiert ab 35 Dezibel) beträgt ab dem 70. Lebensjahr fast 30 Prozent und ab dem 80. Lebensjahr mehr als 50 Prozent. Ein leichtgradiger Hörverlust (hier definiert > 20 bis 35 dB) wurde ausgeschlossen, ist aber ebenfalls relevant [3, 4, 7].
Therapie von Hörstörungen im höheren Lebensalter
In den meisten Fällen erfolgt die Rehabilitation einer altersassoziierten Hörstörung mit Hörgeräten. Die Indikation richtet sich nach der aktuellen Hilfsmittel-Richtlinie. Hörgeräte sind bei einer audiometrisch nachgewiesenen Hörstörung mit einem Sprachverständnis im Einsilbertest von nicht mehr als 80 % bei Umgangssprache ohne Störgeräusche (65 dB) sowie einem Hörverlust in mindestens einer Frequenz zwischen 500 und 4.000 Hz von mindestens 30 dB indiziert. Für Indikationsstellung und Verordnung ist der HNO-Arzt zuständig. Der Versorgungserfolg wird nach der Anpassung der Hörgeräte durch den Hörgeräteakustiker im Rahmen einer Qualitätssicherungsvereinbarung HNO-ärztlich überprüft.
Hörhilfen für unterschiedliche Bedürfnisse
Hörgeräte haben unterschiedliche Bauarten, es gibt IdO (In-dem-Ohr) und Hinter-dem-Ohr (HdO)-Geräte. Seltener sind CROS- und BiCROS-Systeme (CROS: Contralateral Routing of Signal) sowie Knochenleitungs-Hörgeräte. CROS- und BiCROS-Hörgeräte ermöglichen ein räumliches Hören bzw. Richtungshören bei einseitiger Taubheit.
Hörgeräte stellen eine evidenzbasierte Therapieform der leichten bis hochgradigen Hörstörung dar. Weiterhin existieren Knochenleitungsimplantate, welche den Schalleintrag über den Schädelknochen ermöglichen. Bei Mittelohrimplantaten erfolgt die akustische Stimulation über die Gehörknöchelchenkette oder direkt über das runde Fenster.
Es hat sich gezeigt, dass ein Hörtraining positive Effekte hat, wenn Hörgeräte angepasst werden. Hörgeräte sollten permanent getragen werden. Die permanente Nutzung hat einen positiven kognitiven Effekt [11].
Cochlea-Implantate sind eine weitere Behandlungsoption bei einer ein- und beiderseitigen höhergradigen Hörstörung oder Ertaubung, wenn mit Hörgeräten kein ausreichendes Sprachverständnis zu erreichen ist (ca. ≤ 60 % Einsilberverstehen bei 65 dB).
Mit singulären Cochlea-Implantaten wird eine Wiederherstellung des Sprachverständnisses bei einer Ertaubung erreicht. Hybride Cochlea Implantate kombinieren elektrisches Hören und einen akustisch nutzbaren Hörrest (EAS – elektrisch-akustische Stimulation). Diese kommen in Frage, wenn ein Verlust des Hochtonhörens bei ausreichendem Tieftonrestgehör vorliegt. Auch für eine Cochlea-Implantation existiert keine Altersgrenze, der chirurgische Eingriff dauert ca. 1,5 Stunden und ist relativ komplikationsarm. Völter et al. haben nachgewiesen, dass auch eine Cochlea-Implantation zu einer Stimulation kognitiver Funktionen führt und die Lebensqualität im Allgemeinen positiv beeinflusst wird [12].
Fazit für die Praxis
Hörstörungen nehmen ab dem 50. Lebensjahr auf Grund degenerativer Prozesse zu. Sie entwickeln sich langsam und beeinträchtigen die Lebensqualität. Eine Schwerhörigkeit führt zu kommunikativen Problemen mit sozialen, psychischen und körperlichen Auswirkungen. Patienten mit Hörstörungen weisen eine erhöhte Hospitalisierungsrate auf, das Sturzrisiko nimmt zu und kognitive Prozesse werden negativ beeinflusst. Die frühzeitige Erkennung und Behandlung tragen dazu bei, die Kommunikation und kognitive Prozesse zu verbessern. Ein gutes Hörvermögen fördert das körperliche und geistige Wohlbefinden und wirkt sich positiv auf das soziale Leben aus, die Risiken für Folgeerkrankungen und negative Emotionen werden reduziert. Wie jede andere chronische Erkrankung bedarf auch eine mit einer Schwerhörigkeit einhergehende Entität einer lebenslangen, fachärztlichen Begleitung. Nur so können Zweiterkrankungen sicher erkannt und die Indikation zu einer operativen Versorgung rechtzeitig gestellt werden.
Fall 1: Indikation für Hörhilfen beiderseits
Ein 58-jähriger Patient berichtet über ein „Druckgefühl“ im Bereich beider Ohren und zunehmende Probleme, Gesprächsinhalte bei Meetings im Berufsleben nicht mehr korrekt verstehen zu können – dies würde ihn anstrengen. Da er sehr viel kommunizieren müsse, sei er abends häufig sehr erschöpft.
Die HNO-Untersuchung der Ohren war unauffällig. Das Ergebnis der tonaudiometrischen Untersuchung zeigt Abb. 1. Es handelt sich um eine beginnende Hörstörung mit Akzentuierung der hohen Frequenzen auf beiden Seiten. Entsprechend des Ausmaßes der Hörstörung besteht auch eine Indikation für Hörhilfen beiderseits. Nach erfolgter Hörgeräteversorgung ergab sich beiderseits auch im Störlärm mit Hörgeräten ein Sprachverständnis von 95 %. Die Probleme bei der Kommunikation im Beruf waren nicht mehr vorhanden, auch das Gefühl der abendlichen Abgeschlagenheit wurde nicht mehr berichtet.

Fall 2: Sprachverständnis nicht mehr vorhanden
Eine 80-jährige Patientin stellt sich mit ihren Angehörigen in der HNO-Facharztpraxis vor. Die Angehörigen berichten über eine seit mehreren Jahren bestehende Hörstörung. Die Kommunikation sei in den zurückliegenden Monaten kaum noch möglich gewesen und es sei „anstrengend“ für alle Beteiligten. Missverständnisse würden sich häufen, eine Verständigung sei kommunikativ nicht mehr möglich. Die HNO-Untersuchung der Ohren war unauffällig. Das Ergebnis der tonaudiometrischen Untersuchung zeigt eine Frequenzbeeinträchtigung in allen Frequenzen bis 90 dB. Das Sprachverständnis auf beiden Seiten war bei Umgangssprache im Einsilbertest (65 dB) null Prozent, auch bei höheren Lautstärken war kein Sprachverständnis feststellbar. Eine Ursache für die Hörstörung war im Rahmen der Diagnostik nicht feststellbar. Es handelte sich um eine progredient idiopathische Innenohrschwerhörigkeit mit an Taubheit grenzender Schwerhörigkeit auf beiden Ohren. Hier besteht die Indikation für die Versorgung mit einem Cochlea-Implantat ggf. beiderseits.
Prof. Dr. med. habil. Leif Erik Walther
Prof. Dr. med. habil. Jan Löhler, HNO-Praxis, Maienbeeck 1, 24576 Bad Bramstedt
Korrespondenzadresse: Prof. Dr. med. habil. Leif Erik Walther, HNO-Gemeinschaftspraxis, Main Taunus Zentrum, 65842 Sulzbach (Taunus), E-Mail: leif.walther@hno-praxis-sulzbach.de
Multiple Choice-Fragen
Die Multiple Choice-Fragen zu dem Artikel „Hörstörungen im fortgeschrittenen Lebensalter“ von Prof. Dr. med. habil. Leif Erik Walther und Prof. Dr. med. habil. Jan Löhler finden Sie im Portal sowie sowie in der PDF-Version dieses Artikels.. Die Teilnahme zur Erlangung von Fortbildungspunkten ist ausschließlich online über das Portal vom 25. März 2024 bis 24. September 2024 möglich. Die Fortbildung ist mit drei Punkten zertifiziert. Mit Absenden des Fragebogens bestätigen Sie, dass Sie dieses CME-Modul nicht bereits an anderer Stelle absolviert haben. Dieser Artikel hat ein Peer-Review-Verfahren durchlaufen.
Nach Angaben der Autoren sind die Inhalte des Artikels produkt- und/oder dienstleistungsneutral, es bestehen keine Interessenkonflikte. (red)




